Für jeden Menschen ist der Gang zur Toilette ein intimer Moment des Alltags. Selbstständig die Toilette nutzen zu können, ist ein Zeichen von Unabhängigkeit und wichtig für Würde und Privatsphäre. Gerade Senioren und Seniorinnen oder Menschen mit eingeschränkter Mobilität stoßen hier jedoch auf Schwierigkeiten: Eine normale Toilette ist oft zu niedrig, was das Hinsetzen und Aufstehen mühsam macht und sogar zur Gefahr für Stürze oder Verletzungen werden kann.
Eine einfache Lösung bietet die Toilettensitzerhöhung – ein Hilfsmittel, das den Toilettensitz um einige Zentimeter anhebt und so Komfort und Sicherheit im Bad deutlich steigert. Bereits wenige zusätzliche Zentimeter Sitzhöhe erleichtern den täglichen Toilettengang spürbar und reduzieren die Sturzgefahr erheblich. Im Folgenden erfahren Sie, wie Toilettensitzerhöhungen funktionieren, für wen sie geeignet sind und worauf Sie bei Auswahl und Nutzung achten sollten.
Was ist eine Toilettensitzerhöhung und wie funktioniert sie?
Eine Toilettensitzerhöhung (auch WC-Sitzerhöhung, Toilettenaufsatz oder erhöhte Toilettenbrille genannt) ist ein Aufsatz, der auf dem WC-Becken befestigt wird, um die Sitzfläche der Toilette zu erhöhen. Je nach Modell wird der Toilettensitz um etwa 5 bis 15 cm angehoben, wodurch das Hinsetzen und Aufstehen erheblich erleichtert wird. Durch die höhere Sitzposition müssen Knie- und Hüftgelenke beim Toilettengang nicht so stark gebeugt werden – das schont die Gelenke und verringert den Kraftaufwand deutlich. Insbesondere für Menschen mit Knie- oder Hüftproblemen (z.B. Arthrose, frische Operationen) bedeutet die erhöhte Sitzhöhe weniger Schmerzen und ein geringeres Verletzungsrisiko.
Einfache und sichere Befestigung und Montage
Toilettensitzerhöhungen sind so konzipiert, dass sie sicher und rutschfest auf dem WC halten. In der Regel erfolgt die Montage werkzeuglos über seitliche Klammern oder Fixierschrauben, die den Aufsatz fest am WC-Becken oder an der vorhandenen Toilettenschüssel fixieren. Einige Modelle werden direkt anstelle der normalen Sitzbrille montiert. Der vorhandene WC-Sitz wird dafür abgenommen und die Erhöhung an den Befestigungspunkten der Toilettenschüssel verschraubt. Andere Varianten wiederum werden auf den bestehenden Toilettensitz aufgesetzt und mit Klammern befestigt oder einfach aufgesteckt.
Wichtig ist, dass die Befestigung stets fest sitzt und nicht wackelt oder verrutscht – nur so ist Sicherheit beim Hinsetzen und Aufstehen gewährleistet. Trotz der meist einfachen Montage sollten Sie die Fixierung nach Installation prüfen und regelmäßig nachziehen, um maximale Stabilität zu garantieren. Der große Vorteil: Ohne aufwendige Umbauarbeiten am Bad kann eine Toilettensitzerhöhung in Minuten installiert und das WC seniorengerecht angepasst werden.
Für wen ist eine WC-Sitzerhöhung geeignet?
Von einer WC-Erhöhung profitieren vor allem Personen mit eingeschränkter Mobilität. Klassische Zielgruppen sind Senioren und Seniorinnen sowie Menschen mit Hüft- oder Knieproblemen, für die das tiefe Hinsetzen auf eine normale Toilette beschwerlich ist. Ältere Menschen greifen oft zu einer Sitzerhöhung, um die Gelenke zu schonen und Schmerzen im Alltag zu vermeiden. Auch wer unter Gleichgewichts- oder Kreislaufproblemen leidet, fühlt sich auf einer höheren Toilette sicherer.
Darüber hinaus ist eine Toilettensitzerhöhung hilfreich bei Behinderungen oder Muskelschwäche. Das selbstständige Aufstehen wird unterstützt, wodurch die betroffenen Menschen ihre Selbstständigkeit länger erhalten können. Nach bestimmten Operationen, etwa einem Hüftgelenks- oder Kniegelenksersatz, empfehlen Ärzte häufig vorübergehend eine Toilettensitzerhöhung, damit die Betroffenen in der Reha-Phase ohne übermäßige Anstrengung oder fremde Hilfe zur Toilette gehen können.
Insgesamt gilt: Immer dann, wenn die Nutzung eines Standard-WCs aufgrund von körperlichen Beschwerden oder Einschränkungen schwierig ist, stellt eine Toilettensitzerhöhung eine sinnvolle Lösung dar. Sie reduziert die Abhängigkeit von Unterstützung durch Pflegepersonen und bewahrt damit die persönliche Autonomie, Würde und Privatsphäre im Alltag.
Vorteile auf einen Blick
Eine Toilettensitzerhöhung bietet zahlreiche Vorzüge, die den Alltag erleichtern:
- Mehr Komfort: Das Hinsetzen und Aufstehen erfolgt deutlich bequemer und mit weniger Kraftaufwand. Die höhere Sitzposition entlastet Knie, Hüfte und Rücken, wodurch Schmerzen und Ermüdung beim Toilettengang reduziert werden.
- Mehr Sicherheit: Durch die Erhöhung verringert sich das Risiko, beim Toilettengang aus dem Gleichgewicht zu geraten. Die Nutzer können stabiler sitzen und müssen sich nicht so tief herunterlassen – das beugt Stürzen und Verletzungen vor. Auch das Gefühl von Sicherheit im Badezimmer wird erhöht, was wiederum die Lebensqualität steigert.
- Mehr Selbstständigkeit: Die Toilette kann länger selbstständig und ohne fremde Hilfe benutzt werden. Dies fördert die Unabhängigkeit und erhält die persönliche Würde. Angehörige oder Pflegekräfte werden entlastet, da weniger Unterstützung beim Transfer nötig ist.
- Einfache Nachrüstung: Eine Toilettensitzerhöhung ist ein vergleichsweise kostengünstiges Hilfsmittel für Bad und WC, das ohne große Montage und ohne bauliche Veränderungen im Bad auskommt. Im Unterschied zu einer kompletten Badumbau-Lösung wie z.B. der Installation eines erhöhten WC-Beckens kann der Aufsatz schnell angebracht und bei Nichtgebrauch auch wieder entfernt werden. Viele Modelle sind portabel und können z.B. auf Reisen mitgenommen oder bei Bedarf einfach zur Seite gestellt werden.
Arten von Toilettensitzerhöhungen
Toilettensitzerhöhungen gibt es in verschiedenen Ausführungen, um den unterschiedlichen Bedürfnissen der Nutzer gerecht zu werden. Die gängigsten Typen von WC-Sitzerhöhungen und ihre Merkmale sind:
- Einfache Toilettensitzerhöhung: Dies ist ein einfacher Aufsatz, der den Toilettensitz um einige Zentimeter erhöht. Solche Basismodelle haben meist keine zusätzlichen Funktionen. Sie lassen sich sehr leicht montieren und ebenso leicht wieder abnehmen – oft sogar ohne Werkzeug, teils nur durch Aufstecken. Das ist ideal, wenn neben der mobilitätseingeschränkten Person auch andere Familienmitglieder dieselbe Toilette nutzen, da man die Erhöhung bei Bedarf unkompliziert abnehmen und zur Seite stellen kann. Es gibt sogar besonders leichte Modelle (teils aus Schaumstoff oder aufblasbar), die man auf Reisen mitführen kann, um unterwegs nicht auf den gewohnten Komfort verzichten zu müssen.
- Toilettensitzerhöhung mit Armlehnen: Diese Variante empfiehlt sich, wenn der Nutzer beim Hinsetzen und Aufstehen zusätzliche Abstützung benötigt. An beiden Seiten der Sitzerhöhung sind Armlehnen angebracht, an denen man sich festhalten und hochdrücken kann. Einige Armlehnen sind fest und stabil montiert, andere Modelle verfügen über hochklappbare oder abnehmbare Armlehnen, die bei Nichtbedarf oder für seitliches Umsetzen weggeklappt werden können. Wichtig ist hier eine besonders sichere Befestigung am Toilettenbecken, damit die Armstützen beim Abstützen nicht nachgeben.
- Toilettensitzerhöhung mit Deckel: Viele Sitzerhöhungen sind wahlweise mit oder ohne Deckel erhältlich. Ein integrierter Toilettendeckel sorgt dafür, dass die Toilette trotz Erhöhung optisch einem normalen WC entspricht und sich schließen lässt – das kann Gerüchen vorbeugen und sieht im Badezimmer ordentlicher aus. Empfehlenswert ist ein Deckel insbesondere dann, wenn die Erhöhung dauerhaft auf dem WC bleibt. Achten Sie jedoch darauf, dass der zusätzliche Deckel mit dem ursprünglichen WC-Deckel nicht kollidiert. Häufig wird der originale Deckel bei dauerhafter Nutzung der Erhöhung entfernt. Wenn die Erhöhung nach Gebrauch jedes Mal abgenommen wird, kann man hingegen meist auf einen Deckel verzichten und ein offenes Modell wählen, das etwas leichter und einfacher zu handhaben ist.
- Höhenverstellbare Toilettensitzerhöhung: Hierbei handelt es sich um Systeme, bei denen die Sitzhöhe variabel einstellbar ist – oft in zwei oder drei Stufen (z.B. 8 cm, 12 cm und 16 cm). Die Anpassung der Höhe erfolgt je nach Modell über austauschbare Einsätze, Teleskopbeine oder eine Querschiene, die vor der Montage auf die gewünschte Höhe eingestellt wird. Höhenverstellbare Modelle sind besonders dann sinnvoll, wenn die Sitzerhöhung nur vorübergehend benötigt wird oder wenn sich der Mobilitätszustand der Person verbessern könnte wie z.B. in der postoperativen Genesung. Man kann dann die Sitzhöhe schrittweise reduzieren, bis die normale Toilette wieder ohne Hilfsmittel nutzbar ist.
- Toilettensitzerhöhung mit Hygieneausschnitt: Einige Modelle besitzen einen sogenannten Hygieneausschnitt – das ist eine Aussparung im vorderen (manchmal auch hinteren) Bereich der Sitzfläche. Dieser Ausschnitt erleichtert die Intimhygiene im Sitzen, da man mit Toilettenpapier, Duschbrause oder Waschlappen leichter an die entsprechenden Stellen gelangt, ohne sich weit nach hinten lehnen oder aufstehen zu müssen. Dies ist besonders hilfreich, wenn die Beweglichkeit eingeschränkt ist oder Pflegepersonal bei der Reinigung assistiert. Trotz Ausschnitt bleibt die Sitzfläche stabil. Meist sind Hygieneaussparungen so geformt, dass dennoch ein sicherer Halt auf dem WC gegeben ist.
Auswahlkriterien: Worauf sollten Sie bei der Wahl der Toilettensitzerhöhung achten?
Die Bedürfnisse und Gegebenheiten jedes Nutzers und Badezimmers sind unterschiedlich. Bevor Sie eine Toilettensitzerhöhung kaufen, sollten Sie daher folgende Auswahlkriterien berücksichtigen, um das passende Modell zu finden:
- Benötigte Höhe: Überlegen Sie, um wie viele Zentimeter Ihre Toilette erhöht werden muss, damit Sie bequem aufstehen können. Als grober Richtwert gilt: Sitzen Sie so, dass Ihre Füße fest auf dem Boden stehen und Ihre Knie ungefähr im 90-Grad-Winkel gebeugt sind. Gängig sind Erhöhungen um 5 cm, 10 cm oder 15 cm, manche Modelle bieten auch Zwischenschritte oder sehr geringe Erhöhungen (z.B. 2–3 cm) an. Falls Sie unsicher sind, welche Sitzhöhe optimal ist, sind höhenverstellbare Varianten sinnvoll – so lässt sich die Höhe individuell anpassen. Bedenken Sie, dass eine zu starke Erhöhung dazu führen kann, dass kürzere Personen mit den Füßen den Boden nicht mehr voll erreichen, was unsicher ist.
- Mit oder ohne Armlehnen: Prüfen Sie, ob Sie Armstützen benötigen. Armlehnen sind besonders hilfreich, wenn Sie Probleme mit Balance oder Kraft in den Beinen haben, da Sie sich beim Hinsetzen und Aufstehen daran abstützen können. Allerdings benötigen Modelle mit Armlehnen etwas mehr Platz im Badezimmer und die Armstützen müssen stabil befestigt sein. Oftmals werden hierfür Schrauben am WC-Becken angebracht, was eine etwas aufwändigere Montage bedeuten kann. Falls neben Ihnen auch andere Personen die Toilette nutzen, bedenken Sie, dass fest montierte Armlehnen für diese eventuell im Weg sein könnten – hier bieten sich klappbare oder abnehmbare Armlehnen an. Wenn an Ihrem WC bereits Haltegriffe an der Wand oder ein Toilettenstützgestell vorhanden sind, reicht unter Umständen eine einfache Sitzerhöhung ohne Armlehnen.
- Befestigungsart und Montage: Schauen Sie darauf, wie die WC-Erhöhung montiert wird und ob dies zu Ihrer Toilette passt. Die meisten Toilettensitzerhöhungen sind für Standard-Toilettenschüsseln mit ovaler Form konzipiert und lassen sich problemlos befestigen. Bei den Befestigungsmechanismen gibt es Unterschiede: Günstigere Modelle werden meist mit seitlichen Klammern festgeklemmt. Diese lassen sich schnell befestigen, können aber bei sehr unruhigem Sitzen etwas Spiel haben. Hochwertigere oder belastbare Modelle werden oft fest verschraubt – entweder von unten durch die vorhandenen Löcher des Toilettenbeckens oder per sogenannter Top-Montage von oben.
Überprüfen Sie, welche Variante Ihre Toilette zulässt: Ist Ihr WC unten offen zugänglich oder ist es ein hängendes Modell mit Verkleidung, bei dem man von unten nicht herankommt? In letzterem Fall ist ein Top-Montage-System sinnvoll, das von oben befestigt wird. Idealerweise sollte die Montage werkzeuglos oder mit wenigen Handgriffen erledigt sein. Wenn Sie die Erhöhung temporär nutzen möchten, achten Sie auf leicht abnehmbare Befestigungen (z.B. Schnellspanner). In jedem Fall sollte die Konstruktion einen wackelfreien Halt gewährleisten, damit keine Unsicherheit beim Gebrauch entsteht. - Mit oder ohne Deckel: Entscheiden Sie, ob ein Toilettendeckel an der Sitzerhöhung für Sie wichtig ist. Ein Deckel bietet den Vorteil, dass die Toilette wie gewohnt abgedeckt werden kann. Wenn die Erhöhung dauerhaft installiert bleibt oder Geruchsbildung ein Thema ist, wählen Sie ein Modell mit Deckel. Benutzen Sie den Aufsatz jedoch nur zeitweise oder möchten ihn häufig abnehmen, kann ein deckelloses Modell praktischer sein, da es leichter ist und kein zweiter Deckel beim Abnehmen gehandhabt werden muss.
- Belastbarkeit: Achten Sie auf die maximale Tragfähigkeit der Sitzerhöhung, besonders wenn der oder die Nutzende ein höheres Körpergewicht hat. Die meisten Standard-Modelle sind bis etwa 120 kg belastbar. Für schwere Personen gibt es spezielle, verstärkte Ausführungen, die 200 kg und mehr aushalten. Diese sind oft aus besonders robustem Kunststoff oder mit Metallverstärkungen versehen. Beispielsweise bietet der Hersteller Drive Medical mit seiner Ticco 2G Serie eine Toilettensitzerhöhung an, die in verschiedenen Höhen erhältlich ist und bis zu 225 kg Gewicht trägt. Prüfen Sie also die Angaben des Herstellers zur Belastbarkeit und wählen Sie im Zweifel eine höhere Tragfähigkeit für mehr Sicherheit.
- Material und Pflege: Die meisten WC-Sitzerhöhungen bestehen aus hygienischem, glattem Kunststoff, der sich leicht reinigen lässt. Achten Sie auf eine pflegeleichte Oberfläche – idealerweise ohne Fugen oder Polster, in denen sich Feuchtigkeit oder Schmutz festsetzen könnten. Weiße, porenfreie Kunststoffe sind Standard, einige Modelle bieten zusätzliche antibakterielle Beschichtungen für extra Hygiene. Falls der Nutzer zu Dekubitus (Druckstellen) neigt oder sehr lange auf der Toilette sitzen muss, kann eine weich gepolsterte Sitzerhöhung aus Schaumstoff sinnvoll sein. Diese bietet mehr Sitzkomfort und vermindert Druckstellen, ist aber oft weniger formstabil und kann schwieriger zu reinigen sein als harte Kunststoffe. Generell gilt: Reinigen Sie die Toilettensitzerhöhung regelmäßig wie eine normale Toilettenbrille. Bei Bedarf – etwa nach Magen-Darm-Erkrankungen – sollte der Sitz zusätzlich gründlich desinfiziert werden.
- Passform und spezielle Maße: Überprüfen Sie vor dem Kauf die Abmessungen Ihrer Toilette und vergleichen Sie sie mit dem gewählten Produkt. Zwar sind die meisten Toilettensitzerhöhungen universell für handelsübliche WCs geeignet, doch bei sehr ungewöhnlich geformten Keramiken wie quadratischen oder extra langen Toilettenschüsseln ist Vorsicht geboten. Messen Sie den Abstand der Befestigungslöcher und die Innenmaße der Toilettenöffnung, um sicherzustellen, dass der Aufsatz passt. Einige Hersteller bieten Modellvarianten speziell für größere Toiletten oder liefern Adapter, um die Befestigung an verschiedene Lochabstände anzupassen. Im Zweifelsfall berät Sie ein Sanitätshaus oder Fachhändler bei der richtigen Wahl.
- Qualität und Stabilität: Zu guter Letzt lohnt es sich, auf solide Verarbeitung und stabile Materialien zu achten. Ein qualitativ hochwertiges Produkt mag etwas teurer sein, bietet aber oft langlebigere Sicherheit und Komfort. Rutschfeste Elemente, rostfreie Schrauben und eine gute Ergonomie zeugen von durchdachter Qualität. Lesen Sie ggf. Testberichte oder lassen Sie sich im Fachhandel die Unterschiede erklären. Schließlich geht es um Ihre Sicherheit im Bad – hier sollte man nicht am falschen Ende sparen.
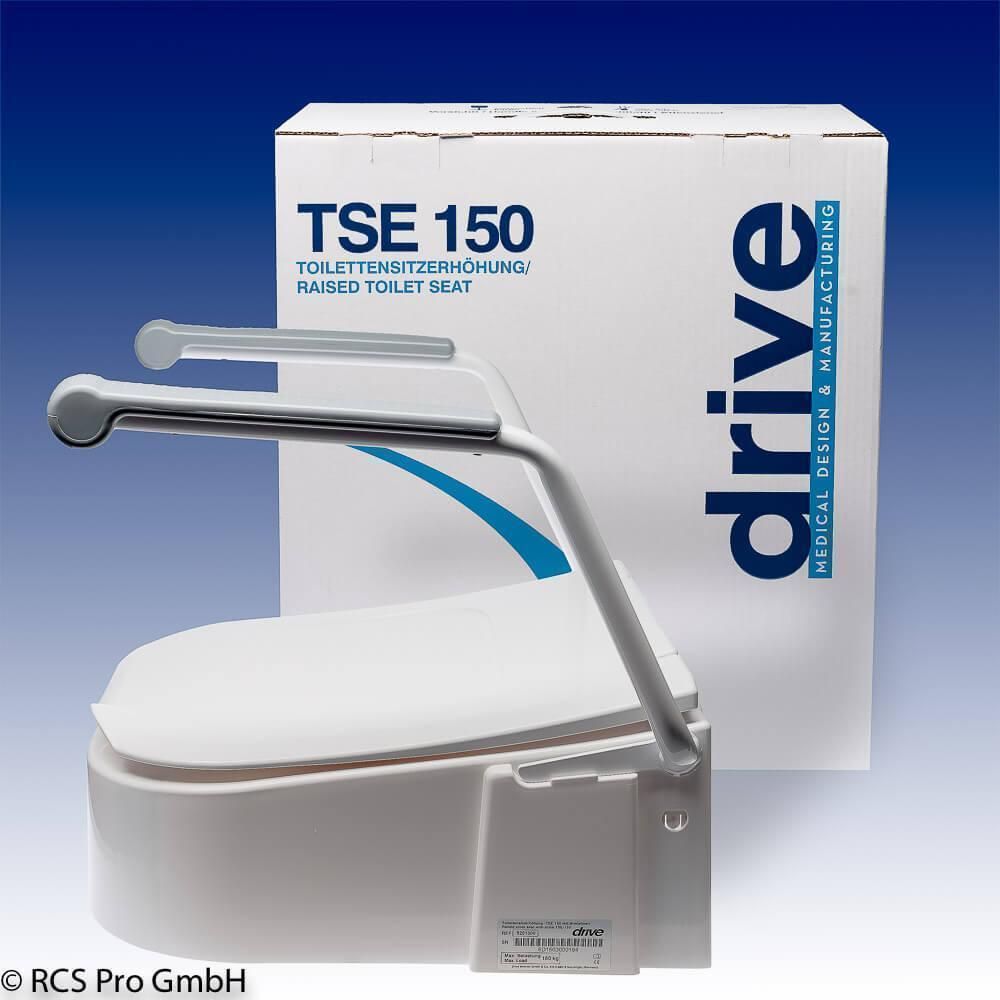
Produktvielfalt bei RCS Pro
Die Auswahl an Toilettensitzerhöhungen ist groß – für nahezu jeden Bedarf gibt es das passende Modell. Im Sortiment von RCS Pro finden Sie zum Beispiel einfache WC-Erhöhungen wie die Dietz Toilettensitzerhöhung Relaxon ebenso wie komfortablere Varianten. So bietet etwa Drive Medical mit der TSE-Serie und der Ticco-Serie verschiedene WC-Sitzerhöhungen an. Diese sind teils höhenverstellbar, mit oder ohne Armlehnen und Deckel erhältlich sowie bis 150 kg oder sogar 225 kg belastbar. All diese Produkte dienen dazu, den Komfort und die Sicherheit im Bad zu erhöhen und Ihnen ein selbstbestimmtes Leben zu ermöglichen.
Fazit: Eine Toilettensitzerhöhung ist ein kleines Hilfsmittel mit großer Wirkung. Sie erleichtert den Toilettengang enorm, vermindert Schmerzen und Risiken und gibt Menschen mit Mobilitätseinschränkungen ein Stück Lebensqualität zurück. Dank der vielfältigen verfügbaren Modelle – ob mit Armlehnen, verschiedenen Sitzhöhen, mit Deckel oder extra weich gepolstert – lässt sich für jeder Bedarf die passende Lösung finden.
Zögern Sie nicht, bei Schwierigkeiten im Bad auf diese Hilfe zurückzugreifen. Mit der richtigen Toilettensitzerhöhung erhöhen Sie Ihren Komfort und Ihre Sicherheit, bleiben länger selbstständig und können die Toilette wieder ohne Angst und Anstrengung benutzen – ein Gewinn für Ihre Gesundheit, Ihre Würde und Ihr tägliches Wohlbefinden. Schauen Sie sich gern im RCS Pro Online-Shop um oder lassen Sie sich beraten, um die ideale WC-Erhöhung für Ihr Badezimmer zu finden.