Die Herausforderung Polymedikation erkennen
Immer mehr Menschen – vor allem ältere Patienten – müssen gleichzeitig mehrere Medikamente einnehmen. Experten sprechen hier von Polymedikation, wenn regelmäßig fünf oder mehr Arzneimittel eingenommen werden. Dieser Medikamenten-Mix kann schnell unübersichtlich werden und birgt Risiken: Wechselwirkungen zwischen Medikamenten, unerwünschte Nebenwirkungen oder Verwechslungen bei der Einnahme.
Schätzungen zufolge nimmt etwa jeder vierte Deutsche dauerhaft drei oder mehr Medikamente ein – dadurch steigt das Risiko für Fehler bei Dosierung und Anwendung erheblich. Die Bedeutung eines guten Medikamentenmanagements kann also gar nicht hoch genug eingeschätzt werden, um die Patientensicherheit zu gewährleisten.
Tablettenmanagement als tägliche Herausforderung
Für Patienten selbst, aber auch für Pflegekräfte in Pflegeeinrichtungen oder Angehörige, stellt der Umgang mit vielen Tabletten eine tägliche Herausforderung dar. Unterschiedliche Dosierungen zu verschiedenen Tageszeiten, verschiedene Darreichungsformen (Tabletten, Tropfen, Injektionen) und strikte Einnahmezeitpunkte erfordern eine gründliche Organisation. Wird hier nicht systematisch vorgegangen, drohen Einnahmefehler: Tabletten werden vergessen, doppelt eingenommen oder falsch kombiniert. Im schlimmsten Fall kann es durch solche Fehlerquellen zu gesundheitlichen Komplikationen kommen, die sogar Krankenhausaufenthalte nötig machen.
Alle Medikamente im Blick: Der Medikationsplan
Ein zentrales Werkzeug im Medikamentenmanagement ist der Medikationsplan. Dabei handelt es sich um eine vollständige Übersicht aller verordneten Medikamente eines Patienten – inklusive Dosierung, Einnahmezeitpunkt und Hinweisen zur Anwendung. Ein aktueller Medikationsplan hilft, den Überblick zu bewahren und Wechselwirkungen frühzeitig zu erkennen. Ärztinnen und Ärzte sind verpflichtet, Patienten mit Polymedikation einen Medikationsplan auszuhändigen. Dieser sollte regelmäßig aktualisiert werden, besonders nach Arztbesuchen oder Entlassungen aus dem Krankenhaus, wenn neue Verschreibungen hinzukommen oder sich etwas ändert.
Tipp: Führen Sie den Medikationsplan am besten immer mit sich – etwa als Ausdruck im Portemonnaie oder digital auf dem Smartphone. So kann im Notfall oder beim Arzttermin jeder schnell sehen, welche Arzneimittel aktuell eingenommen werden. Auch Angehörige und Pflegepersonal sollten Zugang zu dieser Information haben, um bei der Verabreichung der Medikamente korrekt vorzugehen. Ein vollständiger Medikationsplan bildet die Grundlage für eine sichere Arzneimitteltherapie – er schafft Transparenz und ist die beste Prävention gegen Medikationsfehler.
Rollen und Verantwortung: Zusammenarbeit für Sicherheit
Sicheres Medikamentenmanagement ist Teamarbeit. Jeder Beteiligte hat eine wichtige Rolle und Verantwortung im Prozess:
- Ärztliches Personal: Ärzte stellen die Diagnose und übernehmen die Verschreibung bzw. Verordnung der Medikamente. Sie legen Dosierung und Einnahmehäufigkeit fest. Zudem müssen sie Patienten über die korrekte Einnahme informieren und vor möglichen Nebenwirkungen und Wechselwirkungen warnen. Bei jeder neuen Verordnung sollte der Arzt alle bereits eingenommenen Medikamente berücksichtigen (daher der Medikationsplan!).
- Apotheke: Apotheker unterstützen durch Beratung, prüfen die Medikation auf Wechselwirkungen und sorgen für die Beschaffung und korrekte Abgabe der Medikamente. Inzwischen bieten Apotheken auch Medikationsanalysen als Dienstleistung an – besonders bei Polymedikation kann eine solche erweiterte Medikationsberatung helfen, Risiken zu erkennen und die Medikamentenversorgung zu optimieren.
- Pflegekräfte und Pflegepersonal: In Kliniken und Pflegeheimen sind Krankenpfleger/innen und Pflegefachkräfte dafür zuständig, Medikamente fachgerecht zu richten (d.h. im Voraus für bestimmte Einnahmezeitpunkte vorzubereiten) und an die Patienten zu verabreichen. Die Medikamentenvergabe muss hier oft für viele Menschen gleichzeitig organisiert werden – ein hoher Anspruch an Sorgfalt und Organisation. Pflegekräfte überwachen auch die Wirkung der Arzneimittel und achten auf Veränderungen beim Patienten (z.B. Müdigkeit, Veränderungen der Vitalwerte), um ggf. Ärzte über Auffälligkeiten zu informieren. Ihre Aufgabe umfasst zudem die lückenlose Dokumentation: Jede Medikamentengabe wird schriftlich oder elektronisch festgehalten, um den Therapieprozess nachvollziehbar zu machen.
- Patient und Angehörige: Auch der Patient selbst und seine Familie tragen Verantwortung. Zu Hause müssen Medikamente oft von den Patienten eigenständig eingenommen werden. Hier ist Therapietreue (Adhärenz) wichtig – also dass der Patient die Medikamente genau nach Anweisung nimmt. Angehörige können unterstützen, indem sie beim Sortieren der Tabletten helfen, an die Einnahme erinnern und auf Beobachtung möglicher Nebenwirkungen achten. Sie sollten außerdem eng mit Ärzten und Pflegepersonal kommunizieren und Veränderungen im Befinden des Patienten weitergeben.
Wenn alle Beteiligten gut zusammenarbeiten und Informationen teilen (Kommunikation!), steigt die Patientensicherheit erheblich. Jeder Schritt – von der Verschreibung bis zur Einnahme – muss klar abgesprochen sein.
Organisation der Medikamentengabe: Schritt für Schritt
Eine strukturierte Organisation ist das A und O, um im Prozess der Medikamentenversorgung Fehlern vorzubeugen. Wir haben einige Grundlagen und Schritte für den sicheren Umgang mit vielen Tabletten für Sie zusammengefasst:
- Medikamente “richten”: In Pflegeeinrichtungen und auch zu Hause hat es sich bewährt, die Medikamente im Voraus zu sortieren. Das Richten der Medikamente bedeutet, die Tabletten und Kapseln entsprechend dem Medikationsplan für bestimmte Einnahmezeitpunkte bereitzulegen – zum Beispiel jeweils die Morgen-, Mittag-, Abend- und Nachtmedikation eines Tages, oder sogar für eine ganze Woche im Voraus. So ein vorbereiteter Satz ermöglicht eine bessere Kontrolle und spart Zeit bei der eigentlichen Einnahme bzw. Verabreichung.
- Feste Routinen: Halten Sie feste Zeiten ein und etablieren Sie Rituale. Zum Beispiel könnte die Morgendosis immer nach dem Frühstück um 8 Uhr erfolgen, die Abendmedikation immer vor dem Schlafengehen. Ein regelmäßiger Zeitplan hilft dem Patienten und den Pflegepersonen, den Überblick zu behalten und reduziert das Risiko, dass eine Dosis vergessen wird.
- Dokumentation und Überwachung: Führen Sie Buch darüber, wann welches Medikament gegeben wurde. In Pflegeheimen oder durch ambulante Pflegedienste geschieht dies meist in einem (häufig digitalen) Medikamenten-Dokumentationssystem. Im privaten Umfeld kann man einen einfachen Plan zum Abhaken nutzen. Wichtig ist: Jede Einnahme sollte festgehalten werden. So sieht man auch im Nachhinein, ob zum Beispiel die Tabletten vom Vormittag tatsächlich genommen wurden. Zusätzlich sollten Patienten nach der Gabe beobachtet werden – treten unerwünschte Reaktionen auf? Fühlt sich der Betroffene besser oder schlechter? Diese Kontrolle ist besonders wichtig bei neuen Medikamenten oder Dosierungsänderungen.
- Lagerung und Entsorgung: Achten Sie auf die richtige Aufbewahrung der Arzneimittel. Viele Medikamente mögen Zimmertemperatur und trockene Bedingungen, einige brauchen Kühlschranktemperaturen. Bewahren Sie Medikamente außer Reichweite von Kindern auf – am besten in einem abschließbaren Medikamentenschrank. Abgelaufene oder nicht mehr benötigte Arzneimittel gehören fachgerecht entsorgt (z.B. Rückgabe in der Apotheke) und sollten nicht mehr im Schrank verbleiben, um Verwechslungen zu vermeiden.
Hilfsmittel für eine sichere Medikamentenorganisation
Zum Glück gibt es heute zahlreiche Hilfsmittel, die Pflegepersonal, Angehörigen und Patienten den Alltag mit vielen Medikamenten erleichtern. Im Folgenden stellen wir einige bewährte Tools und Produkte vor und zeigen ihre praktische Bedeutung im Pflegealltag:

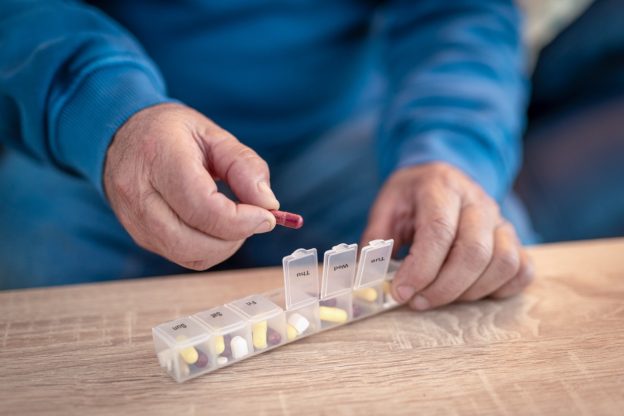
Medikamentenspender und Dosierhilfen
Medikamentenspender (Tabletten-Dispenser) sind kleine Alltagshilfen, um Medikamente übersichtlich zu sortieren. Es gibt Wochendosierer mit getrennten Fächern für morgens, mittags, abends, nachts pro Tag, sowie Tagesdispenser mit stundenweiser Unterteilung. Damit kann die Einnahme über mehrere Tage im Voraus geplant und vorbereitet werden. Ein guter Medikamenten-Dosierer schafft Ordnung: Der Patient oder Pflegende sieht auf einen Blick, welche Tabletten zu welcher Zeit vorgesehen sind. So ein Medikamentenspender hilft enorm, den Überblick zu behalten und Fehler zu vermeiden.
Zudem kann man im Nachhinein kontrollieren, ob eine Dosis bereits entnommen wurde – hilfreich, wenn man sich unsicher ist, ob man z.B. die Abendtablette schon genommen hat. Für Menschen mit Sehbehinderung gibt es spezielle Tablettenboxen mit Blindenschrift, um die Fächer tastbar zu markieren.
Produkt-Tipp: Einen passenden Wochendosierer oder eine Medikamentenbox können Sie im RCS Pro Shop auswählen – etwa den Medikamentendispenser für die Woche, der sieben einzelne Tagesfächer enthält.
Tablettenteiler und Tablettenmörser
Oft kommt es vor, dass Tabletten geteilt oder zerkleinert werden müssen – sei es, weil nur eine halbe Dosis benötigt wird oder weil jemand Schwierigkeiten beim Schlucken hat. Hier helfen Tablettenteiler und Tablettenmörser als praktische Hilfsmittel. Ein Tablettenteiler ist ein kleines Gerät mit Klinge, mit dem man eine Tablette exakt halbieren (oder vierteln) kann, ohne dass sie zerbröselt. Moderne Modelle haben Sicherheitsfunktionen, damit man sich nicht schneidet, wie etwa der Tablettenteiler Safety mit Klingenschutz.

Tablettenmörser wiederum zermahlen Pillen zu Pulver – sinnvoll für Patienten mit Dysphagie (Schluckstörungen), die feste Tabletten nicht schlucken können. So kann das Pulver in Wasser aufgelöst oder unter Nahrung gemischt leichter eingenommen werden. RCS Pro bietet kombinierte Geräte an, die beides können: teilen und mahlen.
Wichtig: Nicht jede Tablette darf geteilt oder gemörsert werden! Manche Medikamente haben spezielle Überzüge oder Retard-Wirkstoffe, die nur in ganzer Form richtig wirken. Maßnahmen wie das Teilen sollten immer mit dem Arzt oder Apotheker abgesprochen sein. Steht jedoch fest, dass es unproblematisch ist, erleichtern Tablettenteiler und Mörser den Alltag enorm.
Produkt-Tipp: Im RCS Pro Sortiment für Tablettenteiler & Mörser finden Sie z.B. praktische Kombigeräte, um Tabletten sicher zu zerkleinern oder zu teilen – ideal für die Pflege zu Hause und in Einrichtungen.
Medikamentenwagen für Pflegeeinrichtungen
In Pflegeheimen und Krankenhäusern kommen häufig Medikamentenwagen zum Einsatz. Das sind rollbare Wagen mit Schubladen und Fächern, in denen die vorbereiteten Medikamente für die einzelnen Patienten stationenweise verteilt werden. Jede Schublade kann z.B. einem Bewohner zugeordnet sein, oft mit dessen Medikationsplan oder Kurve dabei. So hat die Pflegekraft während der Medikamentenrunde alles dabei: die Tabletten, Wasserbecher, ggf. Messgeräte für Blutzucker/Insulin usw. Der Medikamentenwagen erhöht die Organisation und Sicherheit, denn er ermöglicht eine geordnete Verabreichung von Medikamenten im Zimmer-zu-Zimmer-Service. Zudem lässt er sich nach der Runde wegsperren, sodass die Medikamente sicher aufbewahrt sind. Sollte Ihre Einrichtung keinen speziellen Wagen haben, kann auch ein kleiner Servierwagen oder ein mobiler Schrank mit abschließbaren Fächern hilfreich sein, um die Medikamentenvergabe systematisch durchzuführen.
Systeme zur Medikamentendokumentation
Eine lückenlose Dokumentation der Medikamenteneinnahme ist ein Grundpfeiler der Patientensicherheit. In professionellen Bereichen werden zunehmend digitale Dokumentationssysteme genutzt: Pflegende scannen z.B. am Krankenbett das Patientenarmband und die Medikamentenpackung, und das System registriert automatisch, dass das richtige Mittel zum richtigen Zeitpunkt gegeben wurde.
Auch elektronische Pflegeakten bieten Module für die Medikamentendokumentation, wo jede Gabe sofort festgehalten wird. Diese Technik reduziert Fehlerrisiken und erleichtert die Überwachung der Therapie. Doch auch im privaten Bereich kann man ein simples System etablieren: etwa einen Tagesplan zum Abhaken oder eine Medikamenten-App, in der sowohl Einnahmezeiten als auch Symptome oder Nebenwirkungen notiert werden. Wichtig ist, dass alle an der Pflege Beteiligten Einblick haben – so wissen z.B. die Angehörigen am Abend, was der Pflegedienst morgens gegeben hat, und Doppelgaben werden vermieden. Eine einheitliche Dokumentation schafft Transparenz und Vertrauen.
Praktische Tipps zur Vermeidung von Fehlern
Zum Abschluss haben wir eine Reihe von praxisnahen Tipps und Maßnahmen zusammengestellt, um Fehlerquellen beim Medikamentenmanagement zu minimieren. Diese Empfehlungen gelten gleichermaßen für professionelle Pflegekräfte wie für pflegende Angehörige und Patienten selbst:
- Die 6-R-Regel beachten: Orientieren Sie sich an der bewährten 5-R-Regel (inzwischen oft zur 6-R-Regel erweitert) bei jeder Medikamentengabe. Prüfen Sie vor Verabreichung immer: richtiges Medikament, richtiger Patient, richtige Dosierung, richtige Applikationsart, richtiger Zeitpunkt und richtige Dokumentation. Kein Medikament sollte gegeben werden, ohne diese Punkte zu bestätigen. Diese Regel hilft, Verwechslungen auszuschließen – z.B. bei ähnlichen Medikamentennamen oder wenn mehrere Bewohner im selben Raum behandelt werden.
- Keine Eigenmächtigkeit: Medikamente sollten niemals ohne Rücksprache mit dem Arzt abgesetzt, hinzugefügt oder in der Dosierung verändert werden. Auch frei verkäufliche Arzneimittel wie Schmerz- oder Nahrungsergänzungsmittel können Wechselwirkungen verursachen – daher stets mit dem Arzt/Apotheker besprechen, wenn zusätzlich etwas eingenommen werden soll.
- Beipackzettel kennen: Machen Sie sich mit den Grundlagen jedes Medikaments vertraut. Lesen Sie die Packungsbeilage oder fragen Sie die Apothekerin oder den Apotheker nach Anwendungshinweisen. Dort steht, ob ein Medikament z.B. vor oder nach dem Essen einzunehmen ist, ob man auf Alkohol verzichten sollte, und welche Nebenwirkungen häufiger auftreten können. Dieses Wissen hilft, die Einnahme korrekt in den Alltag einzubauen.
- Wechselwirkungen im Blick: Bei Polymedikation sollten regelmäßig alle Medikamente auf Verträglichkeit überprüft werden. Bitten Sie Ihre Ärztin oder Ihren Arzt mindestens einmal im Jahr um eine Durchsicht der Gesamtmedikation – insbesondere, wenn neue Symptome auftreten, die möglicherweise Nebenwirkungen oder Wechselwirkungen sein könnten. Auch Apotheken bieten spezielle Medikations-Checks an, um die Arzneimitteltherapie zu optimieren.
- Vorrat und Beschaffung planen: Stellen Sie sicher, dass immer genügend Medikamente vorrätig sind, damit keine Dosis ausfällt, weil etwas ausgegangen ist. Eine Beschaffung in der Apotheke oder via Lieferdienst sollte rechtzeitig organisiert werden. Ein guter Medikationsplan enthält oft auch Angaben, wann ein Rezept erneuert werden muss. Planen Sie Puffer ein, gerade bei wichtigen Dauermedikamenten.
- Sich Hilfe holen: Scheuen Sie sich nicht, Hilfe in Anspruch zu nehmen. Wenn Sie die Organisation der Medikamenteneinnahme überfordert, sprechen Sie mit Ihrem Arzt über mögliche Unterstützung durch einen Ambulanten Pflegedienst. Dieser kann z.B. einmal pro Woche die Medikamente richten (Medikamentengabe vorbereiten) oder täglich bei der Einnahme assistieren. Auch technische Helfer wie Alarm-Apps auf dem Handy oder Sprachassistenten können an Einnahmen erinnern.
- Nachkontrolle und Beobachtung: Gerade bei neuen Medikamenten ist es wichtig, den Patienten engmaschig zu beobachten. Treten unerwartete Reaktionen auf, sollte zeitnah der Arzt kontaktiert werden. Lieber einmal zu viel nachfragen als einen Fehler übersehen. Pflegende sollten auch prüfen, ob der Patient die Tablette wirklich geschluckt hat. Denn einigen dementen Patienten gelingt es beispielsweise, die Tablette auszuspucken oder „zu verstecken“. Hier ist eine Überwachung mit Fingerspitzengefühl gefragt.
Fazit: Mit System zu mehr Patientensicherheit
Medikamentenmanagement bei Polymedikation ist ohne Frage anspruchsvoll – doch mit der richtigen Organisation, geeigneten Hilfsmitteln und einer klaren Aufgabenverteilung lässt sich die Medikamentenversorgung sicher gestalten. Wichtig sind ein aktueller Medikationsplan, sorgfältiges Arbeiten nach dem Vier- oder Sechs-Augen-Prinzip (wo möglich) und der bewusste Einsatz von Hilfsmitteln wie Medikamentenspendern, Tablettenteilern oder dokumentierten Abläufen. So behalten Pflegekräfte, Pflegepersonal, Patienten und Angehörige gleichermaßen den Überblick und können Schritt für Schritt dazu beitragen, Fehler zu vermeiden. Letztlich profitieren alle davon: Die Gesundheit des Patienten wird geschützt, das Vertrauen in die Therapie steigt, und der Therapieerfolg wird sichergestellt.
Mit diesen Tipps und Empfehlungen im Rahmen des Medikamentenmanagements sind Sie gut gerüstet, um den sicheren Umgang mit vielen Pillen im Alltag zu meistern – für mehr Patientensicherheit und optimale Therapieergebnisse.